Сердце
Строение сердца. Сердце (соr) представляет собой полый мышечный орган конусообразной формы (рис. 104), располагающийся в переднем средостении. Большая часть сердца находится в левой половине грудной полости. Величину сердца сравнивают с размером кулака данного человека; вес его около 300 г. На сердце различают широкую часть - основание, суженную часть - верхушку и три поверхности: переднюю, заднюю и нижнюю. Основание сердца направлено кверху и кзади, верхушка - книзу и кпереди, передняя поверхность обращена к грудине и реберным хрящам, задняя - к пищеводу, нижняя - к сухожильному центру диафрагмы.
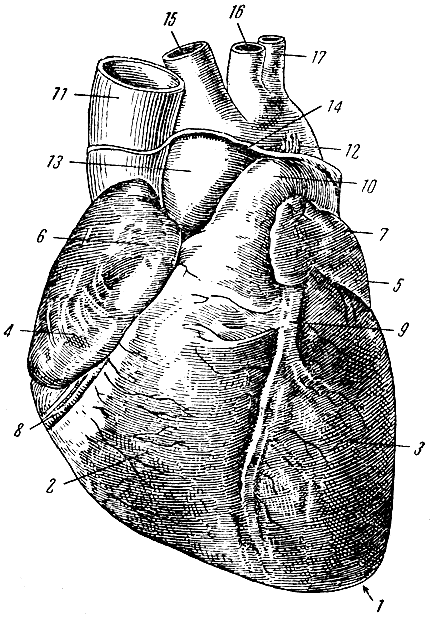
Рис. 104. Сердце (вид спереди). 1 - верхушка сердца; 2 - правый желудочек; 3 - левый желудочек; 4 - правое предсердие; 5 - левое предсердие; 6 - правое ушко; 7 - левое ушко; 8 - венечная борозда; 9 - передняя продольная борозда; 10 - легочный ствол; 11 - верхняя полая вена; 12 - артериальная связка (заросший боталлов проток); 13 - аорта; 14 - место перехода перикарда в эпикард; 15 - плечеголовной ствол (безымянная артерия); 16 - левая общая сонная артерия; 17 - левая подключичная артерия
Стенка сердца состоит из трех слоев: внутреннего - эндокарда, среднего - миокарда и наружного - эпикарда. Все сердце заключено в околосердечную сумку - перикард. Перикард и эпикард являются двумя листками серозной оболочки сердца, между которыми находится щелевидное пространство - полость перикарда, содержащая небольшое количество серозной жидкости. Миокард - самый мощный слой стенки сердца - состоит из поперечнополосатой мышечной ткани. Мышечные волокна в стенке сердца соединены между собой перемычками (анастомозами). В отличие от скелетных мышц сердечная мышца, хотя и является поперечнополосатой, но сокращается непроизвольно.
Эндокард представляет собой тонкую соединительнотканную оболочку, выстланную эндотелием. Он покрывает сердечную мышцу изнутри и, кроме того, образует клапаны сердца.
Сердце человека четырехкамерное (рис. 105). Продольной перегородкой оно разделено на две не сообщающиеся между собой половины: правую и левую1. В правой половине протекает венозная кровь, в левой - артериальная. Каждая половина сердца в свою очередь состоит из двух камер: верхней - предсердия (atrium) и нижней - желудочка (ventriculus), которые сообщаются между собой посредством предсердно-желудочквого (атриовентрикулярного) отверстия. Стенка каждого предсердия спереди образует выпячивание, называемое ушком. На внутренней Поверхности желудочков имеются выступы мышечной оболочки сердца - сосочковые мышцы. Стенка левого желудочка значительно толще правого.
1(У плода в верхнем отделе перегородки сердца между предсердиями имеется так называемое овальное отверстие, которое после рождения зарастает.)
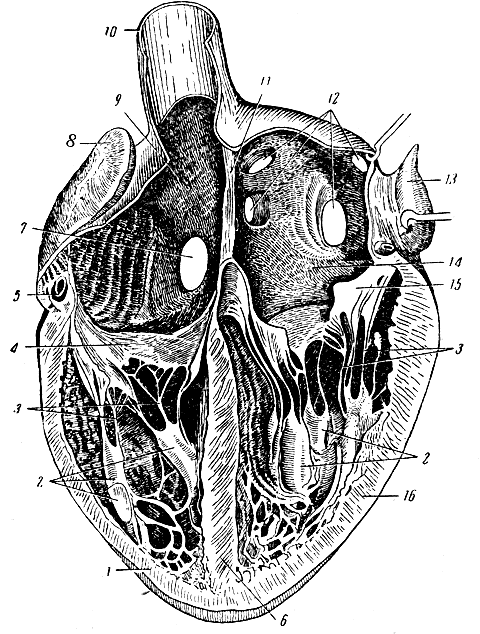
Рис. 105. Сердце. 1 - мышечная оболочка правого желудочка; 2 - сосочковые мышцы; 3 - сухожильные нити; 4 - трехстворчатый клапан; 5 - правая венечная артерия (разрезана); 6 - перегородка между желудочками; 7 - отверстие нижней полой вены; 8 - правое ушко; 9 - правое предсердие; 10 - верхняя полая вена; 11 - перегородка между предсердиями; 12 - отверстия легочных вен; 13 - левое ушко; 14 - левое предсердие; 15 - двустворчатый клапан; 16 - мышечная оболочка левого желудочка
Сосуды, входящие в сердце и выходящие из сердца, В правое предсердие впадают две самые крупные вены: верхняя и нижняя полые вены, по которым протекает венозная кровь от всех частей тела (кроме стенок сердца). Сюда же открывается общий венозный сосуд самого сердца - венечная пазуха сердца.
В левое предсердие открываются четыре легочные вены, которые несут артериальную кровь от легких к сердцу.
Из правого желудочка выходит легочный ствол, по которому венозная кровь направляется в легкие.
Из левого желудочка выходит самый крупный артериальный сосуд - аорта, которая несет артериальную кровь для всего организма.
Клапаны сердца. Около предсердно-желудочковых отверстий и отверстий, которыми начинается аорта и легочный ствол, имеются складки эндокарда - клапаны сердца. Различают предсердно-желудочковые (створчатые) и полулунные (похожие на карманы) клапаны. У предсердно-желудочковых отверстий располагаются одноименные клапаны: правый состоит из трех створок (трехстворчатый), левый из двух створок (двухстворчатый, или митральный). К створкам этих клапанов прикрепляются сухожильные нити, отходящие от сосочковых мышц. Около отверстия легочного ствола и отверстия аорты имеется по три полулунных клапана. Значение клапанов состоит в том, что они не допускают обратного тока крови: створчатые клапаны - из желудочков в предсердия, а полулунные - из аорты и легочного ствола в соответствующие желудочки. При некоторых болезнях сердца строение клапанов изменяется, что вызывает нарушение работы сердца (пороки сердца).
Сосуды сердца. Сердечная мышца совершает все время огромную работу. Поэтому особенно важное значение имеет непрерывный приток кислорода и питательных веществ к сердцу. Питательные вещества и кислород сердечная мышца получает из крови, когда она протекает не по камерам сердца, а по специальным сосудам.
Кровоснабжение сердца происходит через две венечные (коронарные) артерии: правую и левую. Они отходят от начального отдела аорты и находятся в венечной борозде сердца. Венечные артерии, как и артерии других органов, делятся на более мелкие ветви, а затем на капилляры. Через стенки капилляров из крови в ткани стенки сердца переходят питательные вещества и кислород, а обратно - продукты обмена. В результате этого артериальная кровь превращается в венозную. Из капилляров венозная кровь переходит в вены сердца. Все вены сердца сливаются в общий венозный сосуд - венечную пазуху сердца, которая впадает в правое предсердие. Нарушения в кровоснабжении сердца вызывают изменение его деятельности. В частности, иногда происходит полное замыкание просвета внутримышечных ветвей венечных артерий, что нарушает приток крови к соответствующему участку сердечной мышцы и вызывает инфаркт миокарда.
Границы сердца. В медицинской практике приходится определять границы сердца - их проекцию на переднюю грудную стенку. Верхушка сердца находится в пятом межреберье на 1 - 2 см кнутри от левой среднеключичной линии. Верхняя граница сердца определяется по верхнему краю хрящей III пары ребер. Правая граница проходит на 1 - 2 см правее грудины на протяжении от III до V ребра (включительно). Левая граница идет косо от верхушки сердца к хрящу III левого ребра.
При некоторых заболеваниях, например при пороке сердца, размеры сердца увеличиваются, и тогда границы его бывают смещены. Определение границ сердца производят посредством перкуссии (постукивания) и оценки возникающих при этом звуков или с помощью рентгеновых лучей.
Деятельность сердца
Работа сердца состоит из ритмически повторяющихся сокращений и расслаблений предсердий и желудочков. Сокращение называется систолой, а расслабление - диастолой. Сокращения и расслабления различных отделов сердца происходят в строго определенной последовательности. Принято различать три фазы сердечной деятельности. Вначале сокращаются одновременно оба предсердия (I фаза), кровь при этом переходит из предсердий в желудочки; последние расслабляются. Затем наступает одновременное сокращение обоих желудочков (II фаза), предсердия в это время переходят в состояние расслабления. Кровь во время систолы желудочков с силой выбрасывается в аорту и легочный ствол. После сокращения желудочков начинается их расслабление (III фаза); предсердия в это время также находятся в расслабленном достоянии. Эта фаза сердечной деятельности носит название общей паузы. Во время общей паузы в предсердия поступает кровь из венозных сосудов.
Таким образом, систола предсердий сменяется систолой желудочков, а затем наступает общая пауза (расслабление желудочков с одновременным расслаблением предсердий). Все три фазы составляют один цикл работы сердца. Вслед за общей паузой наступает очередная систола предсердий и снова повторяются все фазы сердечной деятельности.
Систола предсердий продолжается около 0,1 секунды, систола желудочков - 0,3 секунды, общая пауза - 0,4 секунды. Следовательно, один цикл работы сердца занимает около 0,8 секунды, что соответствует 75 сердечным сокращениям в минуту. Количество сердечных сокращений при покое колеблется в пределах от 60 до 80 в минуту. Частота сокращений и их сила изменяются в зависимости от различных условий, в которых находится организм. Так, при физической нагрузке работа сердца усиливается. При этом большое значение имеет тренировка. У людей, физически тренированных, усиление работы сердца происходит преимущественно за счет повышения силы сердечных сокращений и в меньшей степени за счет учащения сердцебиения. У нетренированных, наоборот, резко учащаются сердечные сокращения. Частота сердечных сокращений зависит и от возраста. У новорожденных сердце сокращается около 140 раз в минуту. Учащение сердцебиений наблюдается нередко и у стариков (90 - 95).
При заболеваниях, сопровождающихся повышением температуры тела, сердцебиения обычно учащены (тахикардия). Только при некоторых заболеваниях отмечается урежение сокращений сердца (брадикардия). Иногда наблюдается нарушение правильного чередования сердечных сокращений (аритмия).
За один и тот же промежуток времени через обе половины сердца протекает одинаковое количество крови. Объем крови, выбрасываемый желудочком за одно сокращение, называется систолическим; в среднем он равен 60 мл крови. Количество крови, которое выбрасывает желудочек за одну минуту, называется минутным объемом. Минутный объем равен систолическому, умноженному на число сердечных сокращений в минуту.
Для характеристики состояния сердечной мышцы и ее работы принято определять сердечный толчок, тоны сердца и производить электрокардиографическое и другие исследования.
Сердечный толчок. Во время систолы желудочков сердце уменьшается в размере, верхушка его напрягается и ударяется о грудную стенку в пятом межреберном промежутке слева (на месте проекции верхушки). Такое явление называется сердечным толчком. Обычно сердечный толчок определяют путем прикладывания руки к грудной стенке.
Тоны сердца. Во время работы сердца возникают звуки, которые носят название тонов сердца. Их можно выслушивать, прикладывая ухо непосредственно к грудной клетке, или при помощи специальных приборов (стетоскоп и фонендоскоп). Выслушивание в медицине называется аускультацией.
Различают два тона сердца: первый и второй. Первый тон возникает в начале систолы желудочков. Он обусловлен сокращениями мускулатуры желудочков, а также замыканием предсердно-желудочковых (створчатых) клапанов и называется систолическим. Второй тон зависит от замыкания полулунных клапанов во время диастолы желудочков и называется диастолическим. Первый тон по сравнению со вторым более низкий и продолжительный. Второй тон короткий и высокий.
При некоторых заболеваниях сердца характер тонов изменяется. Так, при болезненных изменениях в сердечной мышце обычно уменьшается сила и ясность тонов (они становятся глухими). При пороках сердца, т. е. при изменении нормального строения сердечных клапанов (сморщивание, разрушение и др.), а также при сужении отверстий, прикрываемых ими, тоны сердца теряют свою чистоту, к ним примешиваются необычные звуки - шумы. По характеру тонов судят о состоянии сердечной деятельности. Поэтому выслушивание тонов сердца - один из важнейших способов обследования, применяемых в медицинской практике.
Электрокардиография. Возбуждение и связанное с ним сокращение сердечной мышцы, как и других мышц, сопровождаются биоэлектрическими явлениями - токами действия. Они проводятся на поверхности тела и при помощи особых приборов могут быть обнаружены и записаны на специальную фотографическую пленку. При записи токов действия сердца получается сложная кривая, называемая электрокардиограммой (рис. 106). На электрокардиограмме у здорового человека различают пять постоянных зубцов, которые обозначаются буквами Р, Q, R, S, Т. Различные зубцы связаны с возбуждением и сокращением разных отделов сердца. При заболеваниях сердца наблюдаются изменения в электрокардиограмме. В зависимости от характера изменений судят о том или ином заболевании. Например, по электрокардиограмме можно определить болезни сердца, вызванные нарушением кровоснабжения сердечной мышцы. При обследовании больных запись токов действия сердца широко практикуется. Для этого применяются особые аппараты - электрокардиографы.
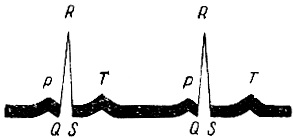
Рис. 106. Электрокардиограмма
Автоматия сердца. Под автоматией сердца понимают способность сердца ритмически сокращаться независимо от раздражений, поступающих в него извне. Такая способность была обнаружена в опытах с изолированным сердцем. Если сердце лягушки вырезать из тела, то оно некоторое время продолжает самостоятельно ритмически сокращаться. Изолированное сердце теплокровных ЖИвОТНЫХ тоже может самостоятельно сокращаться, но для этого нужно пропускать через систему кровеносных сосудов сердца жидкость, заменяющую кровь, например специальный раствор, содержащий различные соли в определенной концентрации. Русскому ученому А. Кулябко удалось таким способом оживить сердце ребенка даже через несколько часов после смерти и длительное время поддерживать его сокращения.
Ученые установили, что автоматия сердцу зависит от того, что в самом сердце возникает возбуждение и проводится ко всём участкам сердечной мышцы. Эту функцию сердца выполняет особая так называемая проводящая система (рис. 107). Она состоит из специальных мышечных волокон (волокна Пуркинье), отличающихся строением от остальных волокон сердечной мышцы, и нервных клеток. Проводящая система сердца включает: синусный узел (узел Киса - Фляка), атриовентрикулярный узел (узел Ашофа - Тавара) и пучок Гиса. Синусный узел расположен в стенке правого предсердия у места впадения верхней полой вены. Атриовентрикулярный узел находится в стенке сердца на границе правого предсердия и желудочка. Пучок Гиса отходит от атриовентрикулярного узла, продолжается в перегородке между желудочками, где делится на две ножки, идущие к правому и левому желудочку. Установлено, что возбуждение возникает в синусном узле и передается оттуда по остальным отделам проводящей системы в мышцу сердца, вызывая ее ритмичные сокращения.
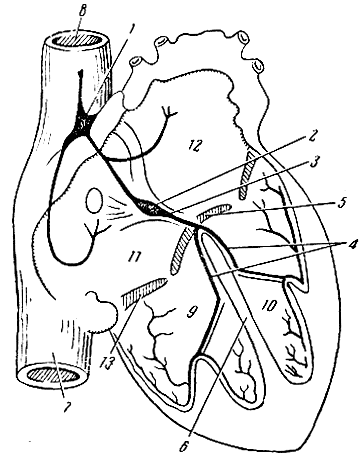
Рис. 107. Проводящая система сердца. 1 - синусный узел; 2 - атриовентрикулярный узел; 3 - пучок Гиса; 4 - ножки пучка Гиса; 5 - левый предсердно-желудочковый (двустворчатый) клапан; 6 - перегородка между желудочками; 7 - нижняя полая вена; 8 - верхняя полая вена; 9 - правый желудочек; 10 - левый желудочек; 11 - правое предсердие; 12 - левое предсердие; 13 - правый предсердно-желудочковый (трехстворчатый) клапан
Болезненные изменения в проводящей системе вызывают нарушение передачи возбуждения в сердечной мышце, изменение ритма и последовательности работы отделов сердца. В частности, может возникнуть состояние, называемое поперечной блокадой сердца, при которой желудочки сокращаются реже, чем предсердия.
Большой и малый круг кровообращения
Все кровеносные сосуды в теле человека составляют два круга кровообращения: большой и малый (табл. V).
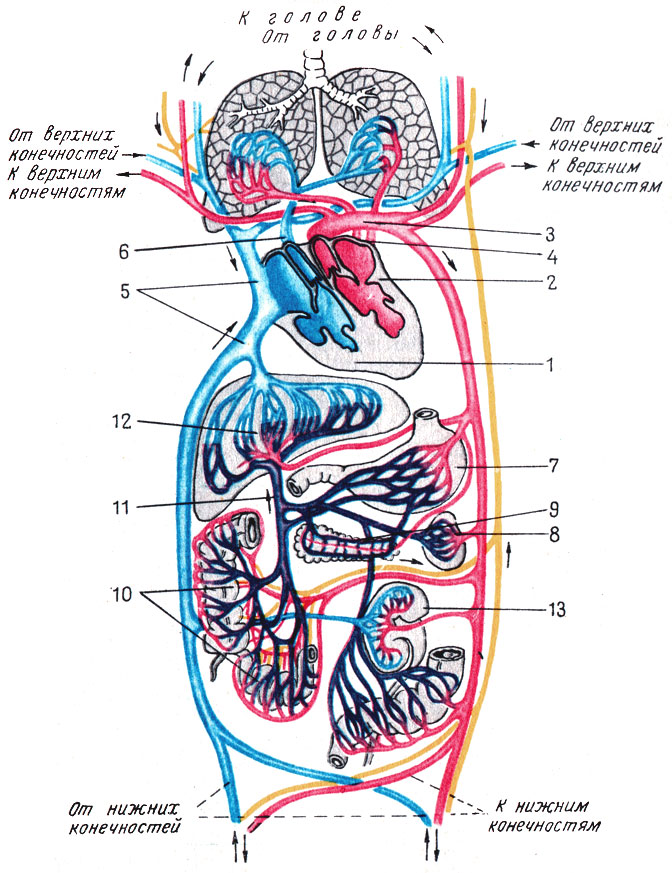
Таблица V. Схема кровообращения и лимфообращения. Красным обозначены сосуды, по которым течет артериальная кровь; синим - сосуды с венозной кровью; лиловым цветом обозначена система воротной вены; желтым показаны лимфатические сосуды. 1 - правая половина сердца; 2 - левая половина сердца; 3 - аорта; 4 - легочные вены; 5 - верхняя и нижняя полые вены; 6 - легочный ствол; 7 - желудок; 8 - селезенка; 9 - поджелудочная железа; 10 - тонкая и толстая кишка; 11 - воротная вена; 12 - печень; 13 - почки
Большой круг кровообращения начинается аортой, которая выходит из левого желудочка сердца и несет артериальную кровь ко всем органам. На своем пути аорта отдает многочисленные ветви - артерии. Они входят в органы, там делятся на более мелкие ветви, которые образуют сети капилляров. Из капилляров кровь, уже венозная, переходит в мелкие вены. Мелкие вены, сливаясь вместе, образуют более крупные вены. Из всех вен большого круга кровообращения кровь собирается в верхнюю и нижнюю полые вены, которые открываются в правое предсердие.
Таким образом, большой круг кровообращения представляет систему сосудов, по которым кровь совершает путь из левого желудочка сердца в органы и из органов в правое предсердие.
Малый круг кровообращения начинается легочным стволом, который выходит из правого желудочка и несет венозную кровь в легкие. Из легких артериальная кровь оттекает по легочным венам в левое предсердие. Другими словами, малый круг кровообращения - это система сосудов, по которым кровь движется из правого желудочка в легкие и из легких в левое предсердие.
Сосуды малого круга кровообращения
Легочный ствол (truncus pulmonalis) (прежде назывался легочной артерией) является по диаметру одним из самых крупных сосудов тела человека, выходит из правого желудочка и поднимается кверху. На уровне IV грудного позвонка ствол делится на правую и левую легочные артерии, каждая из которых входит в соответствующее легкое через его ворота.
Внутри легкого легочная артерия в свою очередь делится на более мелкие ветви, а затем на сети капилляров, прилегающие к легочным альвеолам. Здесь происходит газообмен: из крови в альвеолы переходит углекислота, а обратно - кислород. В результате кровь из венозной превращается в артериальную. Артериальная кровь из капилляров оттекает в легочные вены.
Легочные вены выходят по две из каждого легкого через его ворота и впадают в левое предсердие. По легочным венам артериальная кровь течет от легких к сердцу.
Артерии большого круга кровообращения. Аорта
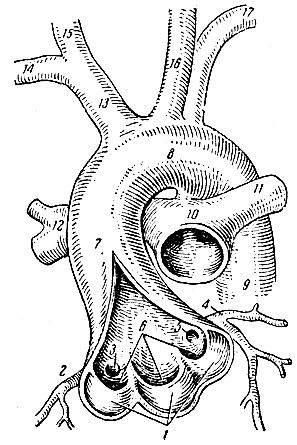
Рис. 108. Аорта и легочный ствол (часть). 1 - полулунные клапаны аорты; 2 - правая венечная артерия; 3 - отверстие правой венечной артерии; 4 - левая венечная артерия; 5 - отверстие левой венечной артерии; 6 - углубления (пазухи) между полулунными клапанами и стенкой аорты; 7 - восходящая аорта; 8 - дуга аорты; 9 - нисходящая аорта; 10 - легочный ствол; 11 - левая легочная артерия; 12 - правая легочная артерия; 13 - плече-головной ствол; 14 - правая подключичная артерия; 15 - правая общая сонная артерия; 16 - левая общая сонная артерия; 17 - левая подключичная артерия
Аорта (aorta) является самым крупным артериальным сосудом тела (рис. 108). В аорте различают восходящую часть (восходящая аорта), дугу аорты и нисходящую часть (нисходящая аорта). Нисходящую аорту в свою очередь подразделяют на две части: грудную аорту и брюшную аорту (табл. VI).
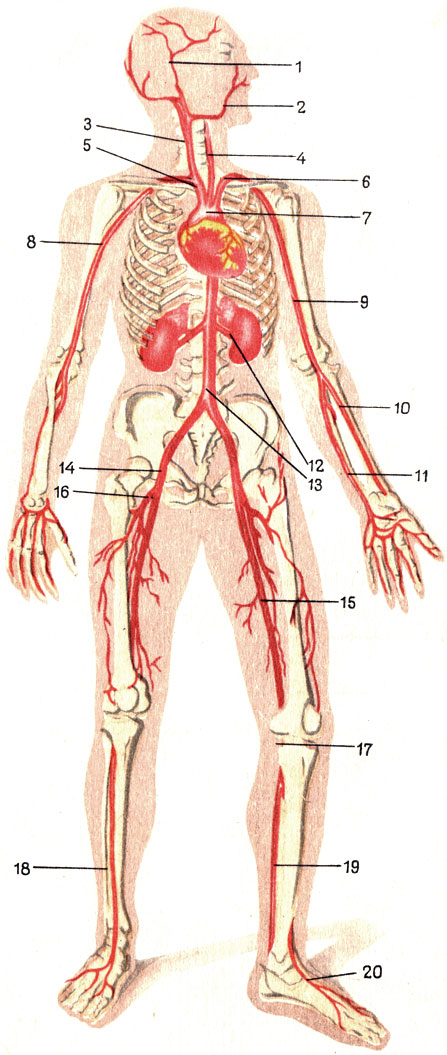
Таблица VI. Артериальная система (схема). 1 - поверхностная височная артерия; 2 лицевая; 3 - правая общая сонная; 4 - левая общая сонная; 5 - плече-головной ствол; 6 - левая подключичная артерия; 7 - дуга аорты; 8 - правая подкрыльцовая артерия; 9 - левая плечевая; 10 - лучевая; 11 - локтевая; 12 - почечная; 13 - брюшная аорта; 14 - подвздошная наружная артерия; 15 - бедренная; 16 - глубокая артерия бедра; 17 - подколенная; 18 - передняя большеберцовая; 19 - задняя большеберцовая; 20 - артерия тыла стопы
Восходящая аорта по выходе из левого желудочка поднимается кверху, находясь в мешке перикарда. От начального отдела ее, называемого луковицей аорты, над полулунными клапанами отходят правая и левая венечные (коронарные) артерии, которые снабжают сердце.
Дуга аорты и ее ветви
Дуга аорты (arcus aortae) является продолжением восходящей аорты, располагается в переднем средостении вне перикарда, перегибается через левый бронх и переходит в нисходящую аорту. От дуги аорты отходят три крупные артерии: плече-головной ствол, левая общая сонная и левая подключичная артерии.
Плече-головной ствол (truncus brachiocephalicus), или безымянная артерия (a. anonyma1), представляет собой короткий толстый сосуд и в свою очередь делится на правую общую сонную артерию и правую подключичную артерию (см. рис. 108).
1(Сокращенно arteria (артерия) обозначается буквой а.)
Общая сонная артерия (a. carrotis communis) каждой стороны поднимается на шее до уровня верхнего края щитовидного хряща, где делится на две ветви: наружную сонную артерию и внутреннюю сонную артерию. Общую сонную артерию прижимают для остановки кровообращения к бугру на поперечном отростке VI шейного позвонка.
Внутренняя сонная артерия поднимается кверху, на шее ветвей не дает, проникает через сонный канал височной кости в полость черепа, где делится на ветви, снабжающие кровью головной мозг, - среднюю и переднюю артерии мозга. Кроме того, она отдает глазничную артерию, которая проникает через зрительное отверстие в глазницу, где дает ветви к глазному яблоку, слезной железе, мышцам и коже области лба.
Наружная сонная артерия поднимается кверху, проходит в толще околоушной железы позади ветви нижней челюсти. По пути от нее отходит большое количество ветвей (рис. 109). К ним относятся: верхняя щитовидная артерия, снабжает щитовидную железу и гортань; язычная артерия, снабжает язык и подъязычную слюнную железу; лицевая артерия, идет на лицо, где поднимается до внутреннего угла глаза, по пути отдавая ветви к подчелюстной слюнной железе, мышцам и коже лица и др.; затылочная артерия, снабжает кожу и мышцы одноименной области; глоточная артерия, снабжает глотку. Наружная сонная артерия, отдав названные ветви, делится на челюстную артерию и поверхностную височную артерию. Челюстная артерия снабжает кровью верхнюю и нижнюю челюсть и зубы, жевательные мышцы, стенки полости носа, твердое и мягкое небо, а также твердую оболочку мозга. Поверхностная височная артерия разветвляется в височной области.
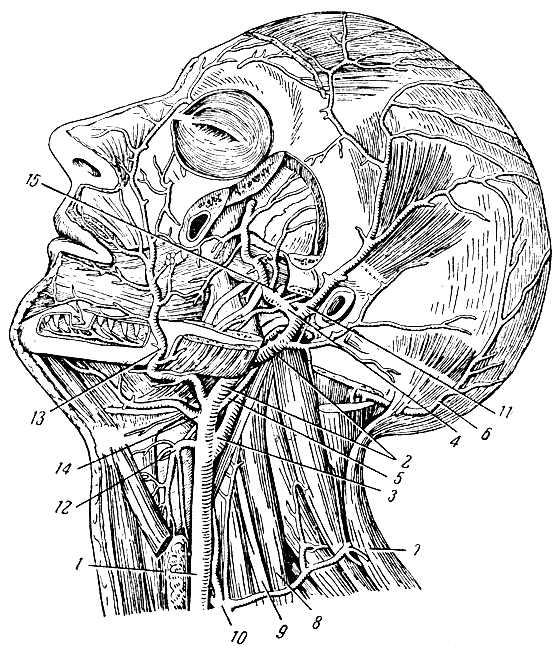
Рис. 109. Артерии головы и шеи. 1 - общая сонная артерия; 2 - наружная сонная артерия; 3 - внутренняя сонная артерия; 4 - челюстная артерия; 5 и 6 - затылочная артерия; 7 - трапециевидная мышца; 8 - средняя лестничная мышца; 9 - плечевое сплетение; 10 - щито-шейный ствол; 11 - поверхностная височная артерия; 12 - верхняя щитовидная артерия; 13 - лицевая артерия; 14 - язычная артерия; 15 - средняя артерия твердой оболочки мозга
Легко прощупываются две ветви наружной сонной артерии: лицевая артерия и поверхностная височная. Лицевая артерия может быть прижата к нижней челюсти впереди собственно жевательной мышцы, поверхностная височная артерия - к височной кости впереди ушной раковины.
Подключичная артерия (a. subclavia) каждой стороны проходит над верхушкой легкого. Ветвями ее являются: внутренняя грудная артерия идет к молочной железе, к передней грудной стенке и перикарду; щито-шейный ствол - к щитовидной железе, гортани и мышцам шеи; реберно-шейный ствол - к мышцам шеи и верхним двум межреберным мышцам; поперечная артерия шеи - к мышцам затылка; позвоночная артерия - самая крупная ветвь подключичной артерии - проходит через отверстия в поперечных отростках шейных позвонков и через большое затылочное отверстие проникает в полость черепа, участвует в кровоснабжении спинного мозга, мозжечка и больших полушарий головного мозга. Обе позвоночные артерии, сливаясь, образуют основную артерию. Ветви последней, соединяясь с ветвями внутренней сонной артерии на основании головного мозга, образуют артериальный круг.
Подкрыльцовая артерия (a. axillaris) располагается в одноименной впадине, являясь продолжением подключичной артерии. Она отдает ветви, участвующие в кровоснабжении мышц плечевого пояса, сумки плечевого сустава, а также некоторых мышц груди и спины (болыная и малая грудные, передняя зубчатая мышца и широкая мышца спины). Подкрыльцовая артерия переходит в плечевую артерию.
Плечевая артерия (a. brachialis, см. табл. VI) лежит кнутри от двуглавой мышцы; за счет ее ветвей происходит кровоснабжение плеча (мышцы, кожа, кость). Самой крупной ветвью плечевой артерии является глубокая артерия плеча, которая снабжает кровью трехглавую мышцу. В локтевой ямке плечевая артерия делится на лучевую и локтевую артерии.
Лучевая (a. radialis) и локтевая (a. ulnaris) артерии отдают ветви, за счет которых происходит кровоснабжение мышц, кожи и костей предплечья. Лучевая артерия в нижней трети предплечья не прикрыта мышцами и легко прощупывается; обычно на ней определяют пульс. С предплечья лучевая и локтевая артерии переходят на кисть, где образуют две артериальные ладонные дуги: поверхностную и глубокую. От этих дуг отходят пальцевые и пястные артерии.
Грудная аорта и ее ветви
Грудная аорта (aorta thoracica) располагается в заднем средостении впереди от грудного отдела позвоночника. Она отдает внутренностные ветви к органам грудной полости (к перикарду1, трахее, бронхам, пищеводу) и пристеночные ветви к стенкам грудной полости (2 - 3 ветви, идущие к диафрагме, и 10 задних межреберных артерий).
1(Сердечная мышца, как указано выше, снабжается кровью из венечных артерий, являющихся ветвями восходящей аорты.)
Через специальное отверстие в поясничной части диафрагмы грудная аорта переходит в брюшную полость, продолжаясь в виде брюшной аорты.
Брюшная аорта и ее ветви
Брюшная аорта (aorta abdominalis) располагается впереди от поясничного отдела позвоночника, рядом и слева от нижней полой вены. Она отдает ветви к стенкам брюшной полости - пристеночные ветви и к ее органам - внутренностные ветви (рис. 110). Пристеночными ветвями являются ветви к диафрагме и 4 пары поясничных артерий.
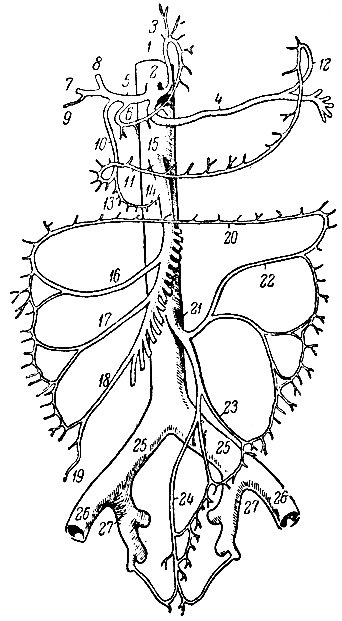
Рис. 110. Ветви брюшной аорты (схема). 1 - брюшная аорта; 2 - чревный ствол; 3 - левая желудочная аорта; 4 - селезеночная аорта; 5 - печеночная артерия; 6, 7, 8, 9, 10, 11, 13 и 14 - ветви печеночной артерии к органам (к печени, желчному пузырю, желудку, поджелудочной железе и двенадцатиперстной кишке); 12 - ветви селезеночной артерии к желудку; 15 - верхняя брыжеечная артерия; 16, 17, 18 и 19 - ветви верхней брыжеечной артерии к органам (к поперечной восходящей и слепой кишке, червеобразному отростку); 20 - анастомоз между ветвями верхней и нижней брыжеечной артерии; 21 - нижняя брыжеечная артерия; 22, 23 и 24 - ветви нижней брыжеечной артерии к органам (к нисходящей, сигмовидной и прямой кишке); 25 - общая подвздошная артерия; 26 - наружная подвздошная артерия; 27 - внутренняя подвздошная артерия
Внутренностные ветви брюшной аорты подразделяются на парные и непарные.
Парных ветвей три: надпочечные артерии - к надпочечным железам; почечные артерии - к почкам; внутренние семенные артерии - к половым железам (у мужчин идут через паховый канал к яичкам, у женщин спускаются в полость малого таза - к яичникам).
Непарных ветвей брюшной аорты три: 1) чревный ствол (truncus coeliacus), или чревная артерия, отходит от аорты под диафрагмой и делится на три ветви: а) левую желудочную артерию, б) селезеночную артерию и в) печеночную артерию; за счет их происходит кровоснабжение непарных органов верхнего отдела брюшной полости: желудка, селезенки, печени, желчного пузыря, поджелудочной железы и частично двенадцатиперстной кишки; 2) верхняя брыжеечная артерия (a. mesenterica superior) дает ветви к слепой кишке с червеобразным отростком, восходящей и поперечной ободочной кишке, двенадцатиперстной кишке и большое количество ветвей (15 - 20) к тощей и подвздошной кишке; 3) нижняя брыжеечная артерия (a. mesenterica inferior) дает ветви к нисходящей ободочной кишке, сигмовидной и верхнему отделу прямой кишки.
Брюшная аорта, после того как от нее отошли названные ветви к стенкам и органам брюшной полости, на уровне IV поясничного позвонка делится на две - правую и левую - общие подвздошные артерии. Каждая общая подвздошная артерия в свою очередь делится на уровне крестцово-подвздошного сустава на внутреннюю и наружную подвздошные артерии.
Внутренняя подвздошная артерия (а. iliaca interna) идет в полость малого таза, где отдает большое количество ветвей. За счет их происходит кровоснабжение стенок и органов малого таза: ягодичных и других мышц таза, нижнего отдела прямой кишки, мочевого пузыря, мочеиспускательного канала, матки и влагалища (у женщин), предстательной железы и полового члена (у мужчин), тканей промежности. Одна из ветвей внутренней подвздошной артерии - запирательная артерия - переходит на бедро, где участвует в снабжении тазобедренного сустава и приводящих мышц бедра.
Наружная подвздошная артерия (a. iliaca externa, см. табл. VI) отдает ветви к передней брюшной стенке и под паховой связкой переходит на бедро. Продолжение ее на бедре называется бедренной артерией.
Бедренная артерия (a. femoralis) дает ветви, за счет которых происходит кровоснабжение бедра (мышц, кожи, кости). Самая крупная ветвь бедренной артерии называется глубокой артерией бедра. Она в свою очередь отдает большое количество ветвей, за счет которых преимущественно и происходит кровоснабжение бедра.
Для остановки кровотечения бедренную артерию можно прижать в самом ее начале к лонной кости.
Бедренная артерия переходит в подколенную артерию, располагающуюся в одноименной ямке.
Подколенная артерия (a. poplitea) отдает ветви к коленному суставу и делится на переднюю и заднюю большеберцовые артерии. Передняя и задняя большеберцовые артерии проходят между мышцами на соответствующих сторонах голени и отдают ветви, участвующие в кровоснабжении голени (мышц, кожи, костей). От задней большеберцовой артерии отходит сравнительно крупный сосуд - малоберцовая артерия. Передняя большеберцовая артерия переходит на тыл стопы, где называется артерией тыла стопы. Задняя большеберцовая артерия огибает сзади медиальную лодыжку и делится на две подошвенные артерии - медиальную и латеральную. Артерия тыла стопы и подошвенные артерии осуществляют кровоснабжение стопы.
Артерии человеческого тела на большом протяжении располагаются в глубине между мышцами. Только в некоторых местах они находятся поверхностно и прилежат к костям. В этих местах можно определить пульс, а также прижимать артерии при кровотечениях (рис. 111).
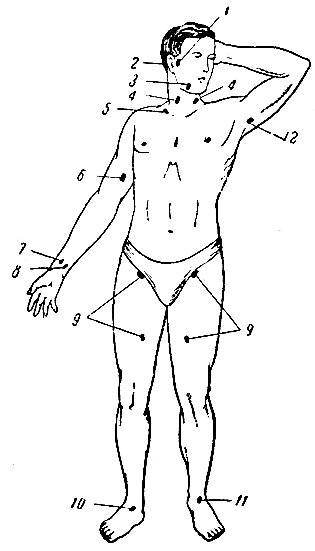
Рис. 111. Места прижатия артерий при кровотечении. 1 - поверхностной височной; 2 - затылочной; 3 - лицевой; 4 - общей сонной; 5 - подключичной; 6 - плечевой; 7 - лучевой; 8 - локтевой; 9 - бедренной; 10 и 11 - тыльной артерии стопы; 12 - подкрыльцовой
Вены большого круга кровообращения
Все венозные сосуды большого круга кровообращения, сливаясь, образуют две самые крупные вены тела человека: верхнюю полую и нижнюю полую (табл. VII). Поэтому принято все вены большого круга кровообращения объединять в систему верхней полой вены и нижней полой вены. Из системы нижней полой вены выделяют систему воротной вены.
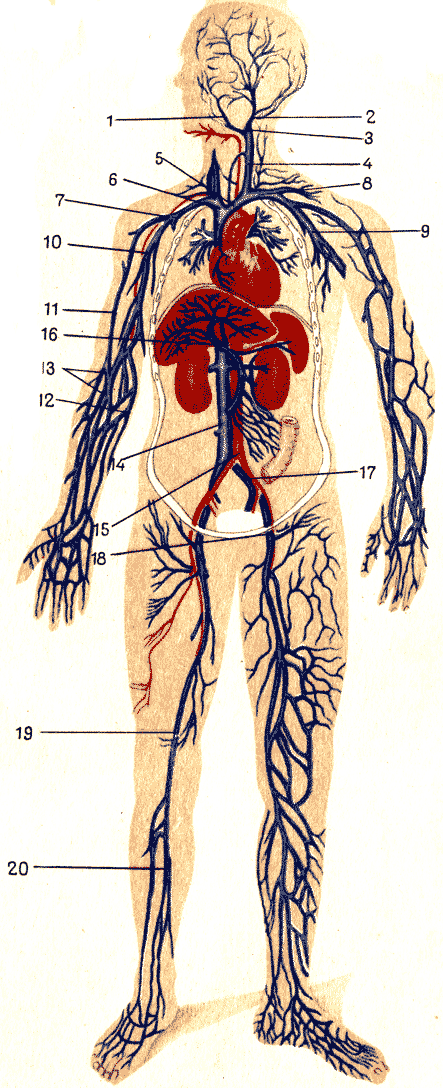
Таблица VII. Венозная система (схема). 1 - лицевая вена; 2 - позадичелюстная вена; 3 - общая лицевая вена; 4 - внутренняя яремная вена; 5 - левая плече-головная (безымянная) вена; 6 - правая плече-головная вена; 7 - верхняя полая вена; 8 - подключичная вена; 9 - подкрыльцовая вена; 10 - плечевая вена; 11 - лучевая подкожная вена руки; 12 - локтевая подложная вена руки; 13 - срединная локтевая вена; 14 - нижняя полая вена; 15 - брюшная аорта; 16 - воротная вена; 17 - левая общая подвздошная вена; 18 - бедренная вена: 19, 20 - большая подкожная вена ноги
Вены подразделяются на глубокие и поверхностные. Глубокие вены, как правило, располагаются рядом с артериями и называются так же, как и артерии. Только некоторые из них проходят отдельно от артерий или имеют другое наименование. Многие артерии сопровождаются не одной, а двумя одноименными венами.
Поверхностные вены находятся под кожей. В некоторые из них при лечении вводят лекарственные вещества.
Следует помнить, что кровь по венам движется в направлении, обратном течению крови в артериях, - от органов к сердцу.
Система верхней полой вены
Верхняя полая вена (vena cava superior) находится в переднем средостении и впадает в правое предсердие. Она образуется путем слияния двух плече-головных, или безымянных, вен (правой и левой). В верхнюю полую вену впадает непарная вена. Каждая плече-головная вена в свою очередь образуется путем слияния внутренней яремной вены и подключичной вены.
Внутренняя яремная вена каждой стороны лежит на шее рядом с общей сонной артерией и собирает кровь от соответствующей половины головы (включая головной мозг), лица и шеи.
Подключичная вена собирает кровь из вен руки и плечевого пояса и частично из вен шеи.
Глубокие вены руки парные: они располагаются рядом с одноименными артериями. Из поверхностных вен руки следует выделить три: лучевую подкожную, локтевую подкожную и соединяющую их срединную локтевую вену (рис. 112). Лучевая подкожная вена берет начало на тыле кисти, поднимается вверх по наружной стороне предплечья и плеча и ниже ключицы впадает в подкрыльцовую вену. Локтевая подкожная вена начинается на тыле кисти, поднимается по внутренней поверхности предплечья и впадает в плечевую вену на уровне середины плеча. Внутривенное введение лекарств и переливание крови обычно производят в подкожные вены руки в области локтевой ямки.

Рис. 112. Поверхностные вены руки. 1 - лучевая подкожная вена; 2 - локтевая подкожная вена; 3 - срединная локтевая вена
В подключичную вену впадают самые крупные поверхностные вены шеи: передняя яремная и наружная яремная.
Непарная вена располагается в заднем средостении, на правой стороне тел позвонков; в нее впадает полунепарная вена, идущая по левой стороне позвоночника. В непарную и полунепарную вену оттекает венозная кровь от стенок и частично от органов грудной полости (см. табл. VII).
Таким образом, по верхней полой вене оттекает к сердцу венозная кровь из верхней половины тела: от головы, лица, шеи, верхних конечностей, от стенок и органов грудной полости.
Исключение составляют вены самого сердца. Как отмечалось выше, они образуют общий венозный сосуд сердца - венечную пазуху, которая самостоятельно открывается в правое предсердие.
Система воротной вены
Воротная вена (vena porta) располагается в брюшной полости в правой части малого сальника. Она образуется путем слияния верхней брыжеечной, селезеночной и нижней брыжеечной вен и собирает венозную кровь от следующих непарных органов: желудка, тонкой кишки, толстой кишки (за исключением нижнего отдела прямой кишки), селезенки, поджелудочной железы и желчного пузыря (рис. 113). Воротная вена входит в печень через ее ворота (отсюда и название вены) и делится на более мелкие ветви, которые образуют в дольках печени сети особых венозных капилляров. Из них венозная кровь переходит в центральные вены печени, а затем в 2 - 3 печеночные вены, впадающие в нижнюю полую вену. Следовательно, венозная кровь от непарных органов брюшной полости, прежде чем попасть в общий круг кровообращения и сердце, проходит через печень. Как указывалось выше, при этом проявляется защитная функция печени, ее участие в обмене и др. Так, в печени обезвреживаются ядовитые вещества, оттекающие в воротную вену от толстой кишки, а глюкоза, попадающая по воротной вене из тонкой кишки, превращается в гликоген и т. д.
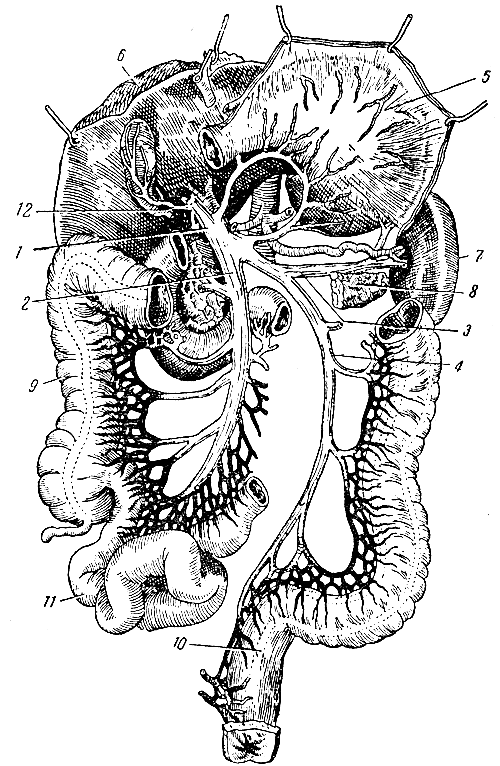
Рис. 113. Система воротной вены. 1 - воротная вена; 2 - верхняя брыжеечная вена; 3 селезеночная вена; 4 - нижняя брыжеечная вена; 5 - желудок (откинут вверх); 6 - печень; 7 - селезенка; 8 - хвост поджелудочной железы; 9 - восходящая ободочная кишка; 10 - прямая кишка (верхний отдел); 11 - петли тонкой кишки; 12 - вена желчного пузыря
Система нижней полой вены
Нижняя полая вена (vena cava inferior) располагается в брюшной полости справа от брюшной аорты, проходит через отверстие в сухожильном центре диафрагмы в грудную полость и впадает в правое предсердие. Она образуется путем слияния двух общих подвздошных вен (правой и левой). Каждая общая подвздошная вена в свою очередь образуется путем слияния внутренней и наружной подвздошной вен.
Внутренняя подвздошная вена каждой стороны собирает венозную кровь из вен соответствующей половины стенок и органов малого таза.
Наружная подвздошная вена, являясь продолжением бедренной вены, собирает венозную кровь из вен нижней конечности. Глубокие вены ноги располагаются рядом с одноименными артериями. Из поверхностных вен ноги следует выделить большую и малую подкожные вены. Большая подкожная вена берет начало в тыле стопы, поднимается вверх по внутренней стороне голени и бедра и впадает в бедренную вену в области овальной ямки. Малая подкожная вена находится на задней стороне голени и в области подколенной ямки впадает в подколенную вену. В большую подкожную вену можно вводить лекарственные вещества.
В нижнюю полую вену в брюшной полости впадают вены, соответствующие парным ветвям брюшной аорты (поясничные, внутренние семенные, почечные и надпочечные), а также отмеченные выше печеночные вены.
Таким образом, по нижней полой вене оттекает к сердцу венозная кровь из нижней половины нашего тела: от нижних конечностей, стенок и органов малого таза, стенок и органов брюшной полости.
Кровообращение у плода (плацентарное кровообращение)
Плод получает питательные вещества и кислород из организма матери через плаценту. Через нее же выводятся продукты распада. Связь между плодом и плацентой осуществляется при помощи пупочного канатика, в котором проходят две пупочные артерии и одна пупочная вена. По пупочным артериям кровь течет от плода к плаценте, а по пупочной вене - от плаценты к плоду.
Сердечно-сосудистая система плода имеет важные особенности. Правое и левое предсердия сообщаются между собой при помощи овального отверстия, находящегося в их перегородке. Между легочным стволом (до разделения его на ветви) и дугой аорты имеется сообщение через так называемый артериальный (боталлов) проток. Кровообращение у плода совершается следующим образом (рис. 114). Кровь, обогащенная питательными веществами и кислородом (артериальная), из плаценты по пупочной вене течет в организм плода. Пупочная вена около печени плода делится на две ветви: одна идет в печень, другая, носящая название венозного протока, открывается в нижнюю полую вену. Таким образом, в нижней полой вене венозная кровь смешивается с артериальной. Смешанная кровь поступает из нижней полой вены в правое предсердие, а из него через овальное отверстие проходит в левое предсердие, а затем в левый желудочек и аорту. По верхней полой вене у плода, как и у взрослого, течет венозная кровь. Она поступает в правое предсердие, затем переходит в правый желудочек и легочный ствол. Из легочного ствола в легкие, вследствие того что они не функционируют, поступает лишь небольшое количество крови, а большая часть ее через артериальный (боталлов) проток переходит в дугу аорты. Таким путем в смешанную кровь, текущую по дуге аорты, добавляется венозная кровь из легочного ствола. В результате этого в нисходящую аорту поступает кровь, содержащая меньше кислорода. Во всех артериях большого круга кровообращения у плода находится смешанная кровь, причем в восходящей аорте, дуге аорты и их ветвях кровь содержит относительно больше кислорода, чем в грудной и брюшной аорте и их ветвях.
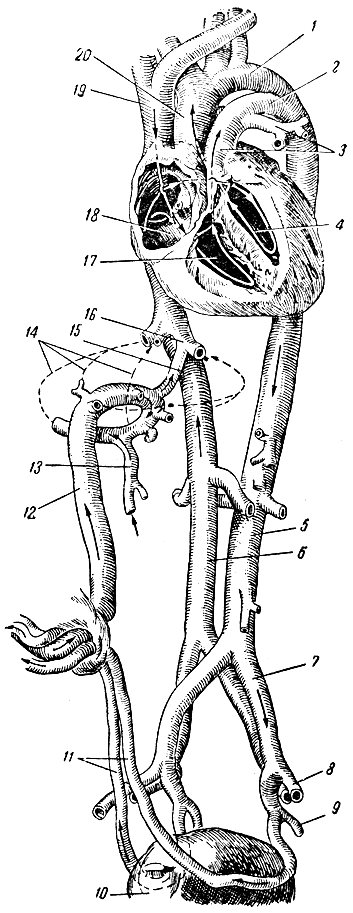
Рис. 114. Схема кровообращения у плода. 1 - дуга аорты; 2 - артериальный (боталлов) проток; 3 - легочный ствол; 4 - левый Желудочек сердца; 5 - брюшная аорта; 6 - нижняя полая вена; 7 - общая подвздошная артерия; 8 - наружная подвздошная артерия; 9 - внутренняя подвздошная артерия; 10 - мочевой пузырь; 11 - пупочные артерии; 12 - пупочная вена; 13 - воротная вена; 14 - разветвления воротной вены и печени; 15 - венозный проток; 16 - печеночные вены; 17 - правый желудочек; 18 - правое предсердие; 19 - верхняя полая вена; 20 - восходящая аорта. Стрелки показывают направление тока крови
Пупочные артерии, по которым кровь течет от плода к плаценте, являются ветвями внутренних подвздошных артерий.
После рождения пупочный канатик перевязывают и перерезают и связь с плацентой прекращается. Легкие начинают дышать. Вскоре после рождения овальное отверстие в перегородке предсердий зарастает, артериальный и венозный протоки запустевают и превращаются в связки. Большой и малый круг кровообращения начинает функционировать полностью. Незаращение овального отверстия или артериального (боталлова) протока принадлежит к так называемым врожденным порокам сердца.
Движение крови в сосудах
Движение крови в сосудах обусловлено ритмичной работой сердца. Во время сокращения сердце под давлением нагнетает кровь в артерии. Энергия давления, приданная крови, расходуется по мере продвижения ее по кровеносным сосудам. Большая часть этой энергии затрачивается на трение частиц крови между собой и о стенки сосудов, меньшая - на сообщение скорости току крови. Самое большое давление крови - в начале круга кровообращения, самое малое - в конце его, причем по мере .удаления от начала круга кровообращения давление постепенно падает. Так, в аорте оно равно 150 мм ртутного столба, в артериях среднего калибра - около 120 мм, в артериолах - 40 мм, в капиллярах - 20 мм, в венах - еще меньше, а в самых крупных из них давление меньше атмосферного - отрицательное.
Разность давления крови в различных отделах сосудистой системы и является непосредственной причиной ее движения: от места большего давления кровь перемещается к месту меньшего давления.
Необходимо отметить, что на движение крови по венам, помимо работы сердца, оказывают влияние и другие факторы, правда, имеющие вспомогательное значение. Таким фактором, в частности, является присасывающее действие грудной клетки. Присасывающее действие грудной клетки обусловлено тем, что давление в грудной полости в момент вдоха несколько меньше атмосферного. Отрицательное давление грудной полости способствует снижению давления в венах, впадающих в правое предсердие, чем облегчается приток крови в сердце.
На движение крови по венам оказывают влияние и прилегающие к ним мышцы. Стенка вен тонкая и мало упругая, поэтому скелетные мышцы при сокращении легко сдавливают ее и проталкивают находящуюся в сосудах кровь по направлению к сердцу. Обратному течению крови в венозных сосудах препятствуют клапаны, открывающиеся только по току крови (рис. 115). Особенно важным является наличие клапанов в венах нижних конечностей, по которым кровь течет снизу вверх.
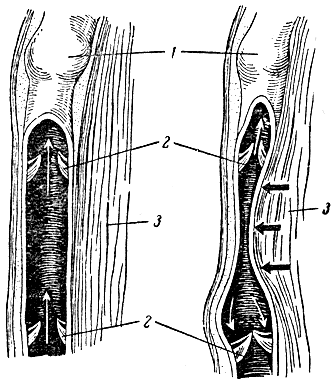
Рис. 115. Схема действия венозных клапанов. 1 - вена, нижняя часть которой вскрыта; 2 - венозные клапаны; 3 - мышца (слева расслаблена, справа сокращена). Черные стрелки показывают давление сократившейся мышцы на вену; белые стрелки - движение крови в вене
Кровь выбрасывается из сердца в аорту и легочный ствол отдельными порциями во время систолы желудочков, но по кровеносным сосудам движется непрерывной струей.
Непрерывность тока крови обусловлена тем, что стенки артерий эластичны: они хорошо растягиваются и возвращаются в прежнее положение. В тот момент, когда кровь выбрасывается из сердца, давление ее на стенки артерий повышается и они растягиваются. Во время диастолы желудочков кровь из сердца в сосуды не поступает, давление ее на стенки сосудов понижается, стенки артерий вследствие своей эластичности возвращаются в прежнее положение, оказывая при этом давление на кровь и проталкивая ее. Благодаря этому кровь движется непрерывно.
Различают линейную и объемную скорость кровотока. Под линейной скоростью понимают скорость продвижения крови по сосудистому руслу. Линейная скорость тока крови в разных отделах кровеносной системы различна и зависит главным образом от общей величины просвета сосудов. Чем меньше величина просвета сосудов, тем больше скорость движения крови, и наоборот. С наибольшей скоростью кровь течет в аорте - около 0,5 м в секунду. В артериях, общий просвет которых больше просвета аорты, скорость тока крови меньше и составляет в среднем 0,25 м в секунду. Вследствие того что общий просвет капилляров во много раз превышает просвет других сосудов, скорость движения в них наименьшая - только около 0,5 мм в секунду (в 1000 раз меньше, чем в аорте). В венах скорость тока крови немного меньше, чем в артериях, - около 0,2 м в секунду.
Объемная скорость крови - это количество крови, протекающей через поперечное сечение сосудов за единицу времени. Объемная скорость тока крови в аорте, легочном стволе, артериях, капиллярах и венах одинакова.
Кровяное давление
Кровь, циркулирующая в сосудах, оказывает на их стенки определенное давление. Наблюдения показали, что кровяное давление в нормальных условиях постоянно, а если и изменяется, то незначительно. Величина кровяного давления обусловлена двумя основными причинами: той силой, с которой кровь выбрасывается из сердца во время его сокращения, и сопротивлением стенок, кровеносных сосудов, которое приходится преодолевать крови во время своего движения.
Постепенное уменьшение давления крови в сосудах по направлению от начала круга кровообращения к его концу объясняется тем, что энергия, приданная крови сокращением сердечной мышцы, тратится на преодоление трения крови о стенки сосудов. Наибольшее сопротивление току крови оказывают мелкие артерии и капилляры.
В свою очередь кровяное давление в каждом сосуде подвержено постоянным колебаниям, связанным с разными фазами работы сердца. Во время систолы желудочков оно более высокое, чем во время диастолы. Поэтому различают максимальное, или систолическое, кровяное давление и минимальное, или диастолическое. Принято также определять пульсовое давление, представляющее разность между максимальным и минимальным давлением.
В медицинской практике обычно производят измерение кровяного давления в плечевой артерии. У взрослого человека максимальное давление в этой артерии равняется 110 - 125 мм ртутного столба, минимальное - 65 - 80 мм. У детей кровяное давление ниже: у новорожденного давление соответствует ровно 70/34 мм, у ребенка 9 - 12 лет - 105/70 мм и т. д. У людей пожилого возраста кровяное давление несколько повышается.
Во время физической работы наблюдается повышение кровяного давления, во время сна - понижение.
При заболеваниях, связанных с нарушением кровообращения, величина кровяного давления изменяется. В одних случаях давление оказывается повышенным - гипертония, в других - пониженным - гипотония. Непосредственными причинами понижения кровяного давления могут быть уменьшение числа и силы сокращений сердца, расширение артерий, особенно мелких, большие кровопотери.
Значительное понижение кровяного давления ведет к серьезным нарушениям в организме, а иногда может быть опасным для жизни. Длительное повышение давления наблюдается при гипертонической болезни.
Измерение кровяного давления. Измерение кровяного давления производят при помощи специальных приборов - сфигмоманометра и тонометра. Сфигмоманометр Рива-Роччи (рис. 116) состоит из ртутного манометра, полой манжетки и резиновой груши; манометр соединен с манжеткой и грушей при помощи резиновых трубочек. В тонометре вместо ртутного манометра имеется металлический. Наиболее точным методом определения кровяного давления у человека является метод русского врача Короткова.
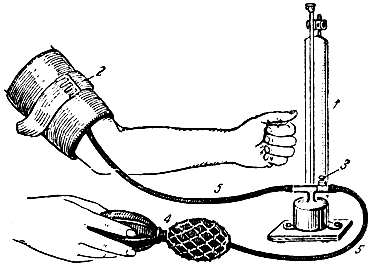
Рис. 116. Сфигмоманометр для измерения кровяного давления у человека. 1 - ртутный манометр; 2 - манжетка; 3 - клапан; 4 - резиновая груша; 5 - резиновые трубки, соединяющие манометр с манжеткой и грушей
Метод Короткова включает следующие приемы. На плечо больному надевают манжетку, затем к локтевой ямке прикладывают фонендоскоп для выслушивания пульса в плечевой артерии. При помощи резиновой груши накачивают воздух в манжетку для сдавления плечевой артерии до прекращения тока крови в вене. Затем, пользуясь специальным винтом, воздух из манжетки очень медленно выпускают до момента появления в фонендоскопе характерного звука. В этот момент отмечают величину ртутного столба в манометре, она будет обозначать величину максимального давления. После этого продолжают выпускать воздух до момента исчезновения звука в фонендоскопе. В этот момент также отмечают величину ртутного столба в манометре. Она соответствует минимальному давлению в данной артерии.
Пульс
Пульсом называют волнообразные колебания стенок артерий. Эти колебания происходят в результате ритмичных сокращений сердца. Во время систолы желудочков кровь выбрасывается в аорту и растягивает ее стенки. Во время диастолы желудочков стенки аорты вследствие эластичности возвращаются в прежнее положение. Колебательные движения стенок аорты передаются на стенки ее ветвей - артерий. Эти колебания стенок сосудов (пульсовая волна) передаются со скоростью 9 м в секунду, они не связаны со скоростью кровотока.
Пульс можно прощупать в артериях, расположенных поверхностно, прижимая их к подлежащим костям. В медицинской практике обычно пульс определяют на лучевой артерии в нижнем отделе предплечья. При этом исследуют частоту, ритм, напряжение и другие свойства пульса. Свойства пульса зависят от работы сердца и состояния сосудистой стенки. Следовательно, по характеру пульса можно судить о состоянии сердечной деятельности. Пульс исследуют обычно у каждого больного.
Частота пульса в состоянии покоя у взрослого равна 60 - 80 ударам в минуту. У детей пульс чаще: у новорожденного число ударов достигает 140 в минуту, у детей в возрасте 5 лет - 100 и т. д. Частота пульса соответствует количеству сокращений сердца.
Регуляция деятельности сердечно-сосудистой системы
Деятельность сердца и сосудов изменяется в зависимости от функционального состояния других систем органов и условий, в которых находится организм. Так, прием пищи, физическая нагрузка, эмоциональные переживания, изменение условий внешней среды (температура воздуха, величина атмосферного давления и др.) и многие другие причины вызывают функциональные изменения в сердечно-сосудистой системе. Регуляция деятельности сердца и сосудов осуществляется нервной системой, а также и гуморальным путем. Сердце обильно снабжено парасимпатическими (из блуждающего нерва) и симпатическими нервными волокнами, по которым передаются импульсы из центров, регулирующих сердечную деятельность. И. П. Павлов установил, что нервы, идущие к сердцу, вызывают замедляющее, ослабляющее, ускоряющее и усиливающее действие и влияют на проводимость в сердце и его возбудимость. Парасимпатические волокна оказывают на сердце замедляющее и ослабляющее действие: вызывают урежение ритма и уменьшение силы сердечных сокращений, а также понижение возбудимости сердца и скорости проведения возбуждения в нем. Симпатические волокна оказывают на сердце ускоряющее и усиливающее действие: вызывают учащение ритма и повышение силы сердечных сокращений (рис. 117), а также повышение возбудимости сердца и скорости проведения возбуждения в нем. Наличие нервных волокон, вызывающих усиление работы сердца, было установлено И. П. Павловым в опытах на животных. Этим волокнам он дал название усиливающего нерва. Под влиянием усиливающего нерва происходит повышение обмена веществ в сердечной мышце. Такое влияние нервной системы на ткани называется трофическим. Центры сердечных нервов - симпатического и парасимпатического (центры сердечной деятельности) - находятся постоянно в состоянии возбуждения. Такое состояние нервных центров называется тонусом. Оба центра сердечной деятельности функционально между собой связаны: повышение тонуса одного из них вызывает понижение тонуса другого центра; соответственно изменяется работа сердца.
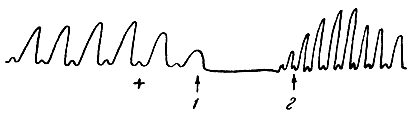
Рис. 117. Влияние блуждающего и симпатического нервов на работу сердца. 1 - действие блуждающего нерва; 2 - действие симпатического нерва
Стенки кровеносных сосудов также снабжены нервами. Установлено, что в мышечной оболочке сосудов оканчиваются двигательные нервные волокна. Одни из них (симпатические) вызывают сужение кровеносных сосудов и называются сосудосуживающими. Другие вызывают расширение сосудов и называются сосудорасширяющими (в нормальных условиях стенка сосудов находится в определенном тонусе).
Помимо этого, в стенках кровеносных сосудов, как и в сердце, имеются чувствительные нервные волокна с их окончаниями - рецепторами, реагирующими на изменение кровяного давления и химического состава крови.
Центры, регулирующие деятельность сердца и сосудистой системы, находятся в продолговатом и спинном мозгу. Изменение работы сердца и сосудов происходит рефлекторно через нервную систему в ответ на самые различные раздражения, действующие на организм (тепло, холод, боль, изменение в мышцах во время работы и т. д.). Возникающие при раздражении рецепторов импульсы передаются по чувствительным нервам в центральную нервную систему и вызывают возбуждение центров сердечной и сосудистой деятельности. Из центров импульсы идут уже по двигательным нервам к сердцу и сосудам. В результате в нужном для организма направлении изменяется работа сердца, расширяются или суживаются кровеносные сосуды. Например, при физической работе усиливается сердечная деятельность и расширяются сосуды, по которым течет кровь к работающим мышцам. Во время процесса пищеварения усиливается кровоснабжение пищеварительных желез.
Необходимо иметь в виду, что у здорового человека при различных условиях величина кровяного давления изменяется, но это изменение носит временный характер. Повышение или понижение кровяного давления, наблюдающееся при этом, вызывает раздражение рецепторов, находящихся в стенках самих кровеносных сосудов. В ответ рефлекторно происходят изменения в деятельности сердечно-сосудистой системы, приводящие к установлению нормального кровяного давления. В частности, установлено, что к дуге аорты подходит чувствительный нерв, получивший название депрессорного нерва (рис. 118)1. При повышении кровяного давления в дуге аорты окончания этого нерва раздражаются. Возбуждение передается в продолговатый мозг к центрам сердечно-сосудистой деятельности.
1(По-латыни nervus depressor - нерв, возбуждение которого вызывает рефлекторное падение кровяного давления.)
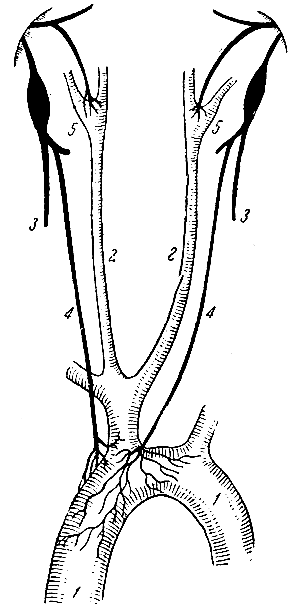
Рис. 118. Схема депрессорного нерва. 1 - дуга аорты; 2 - общие сонные артерии; 3 - блуждающие нервы; 4 - депрессорные нервы; 5 - внутренняя сонная артерия
В ответ нервные рецепторы посылают импульсы к сердцу и кровеносным сосудам.
Под влиянием этих импульсов происходит ослабление работы сердца и расширение кровеносных сосудов, что ведет к понижению кровяного давления.
Такой принцип регуляции функции органов, как уже было отмечено, И. П. Павлов назвал саморегуляцией. Отделы сосудистой системы, при раздражении рецепторов которых рефлектор но изменяется состояние сердечно-сосудистой системы, называются рефлекторными сосудистыми зонами. Помимо дуги аорты, рефлексогенные зоны имеются в начальном отделе внутренней сонной артерии (каротидная рефлексогенная зона), в полых венах у места их впадения в правое предсердие, в брыжеечных артериях и др. Установлено, что рецепторы имеются во всех отделах сосудистой системы и имеют важное значение в регуляции кровообращения. Гуморальная регуляция деятельности сердца и сосудов проявляется в том, что на них оказывают влияние гормоны, соли и другие вещества, циркулирующие в крови. Так, гормон адреналин вызывает ускорение и усиление сердечных сокращений, а также сужение просвета сосудов (сосуды сердца он расширяет), т. е. действует подобно симпатическим нервам. Сосудорасширяющее действие оказывают гистамин, ацетилхолин и другие вещества. Влияние гуморальных факторов на работу сердца и сосудов тесно связано с нервной регуляцией.
В частности, установлено, что при возбуждении сердечных волокон блуждающего и симпатического нервов в их окончаниях выделяются химические вещества, посредством которых происходит передача нервного возбуждения на сердечную мышцу. Такие вещества называются медиаторами.
Нормальная деятельность сердца протекает при условии, если в крови имеется определенная концентрация солей калия и кальция.
Калий оказывает на сердце действие, аналогичное действию блуждающего нерва. Кальций действует подобно симпатическому нерву. Изменение соотношения концентрации солей калия и кальция в крови ведет к нарушению сердечной деятельности.
В медицинской практике применяются различные лекарственные вещества, воздействующие на работу сердца и сосудов.
В организме может происходить не только общее, но и местное изменение просвета кровеносных сосудов. Это наблюдается, например, при применении грелок, горчичников и др. Местное расширение или сужение сосудов, как и общее, носит рефлекторный характер.
В заключение следует отметить, что на сердечно-сосудистую систему оказывает влияние кора головного мозга. Это влияние сказывается, например, в изменении сердечной деятельности при волнении, ожидании начала работы, в ответ на действие различных словесных раздражений.
Лимфатическая система
Кроме системы кровеносных сосудов, в организме человека имеется лимфатическая система. Она представлена лимфатическими сосудами и лимфатическими узлами (рис. 119). В ней циркулирует лимфа.
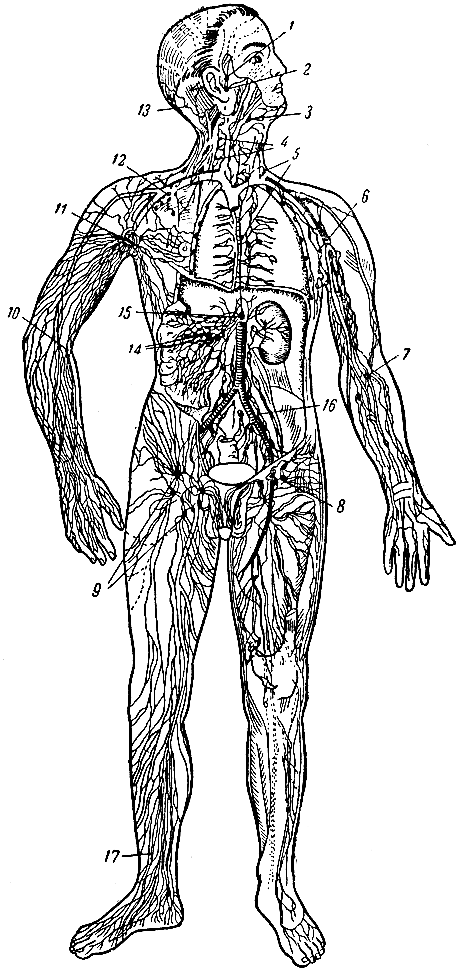
Рис. 119. Лимфатическая система (схема). 1, 2 - околоушные лимфатические узлы; 3 - подчелюстные узлы; 4 - шейные узлы; 5 - грудной лимфатический проток; 6, 11 - подкрыльцовые узлы; 7, 10 - локтевые узлы; 8, 9 - паховые узлы; 12 - подключичные узлы; 13 - затылочные узлы; 14 - брыжеечные узлы; 15 - начальный отдел грудного протока (лимфатическая цистерна); 16 - подвздошные узлы; 17 - поверхностные лимфатические сосуды голени
Лимфа по своему составу напоминает плазму крови, в которой взвешены лимфоциты (других клеток в ней обычно нет). В организме происходит постоянное образование лимфы и отток ее по лимфатическим сосудам в вены. Процесс лимфообразования связан с обменом веществ между кровью и тканями. Когда кровь протекает по кровеносным капиллярам, часть ее плазмы, содержащей питательные вещества и кислород, выходит из сосудов в окружающие ткани и составляет тканевую жидкость. Тканевая жидкость омывает клетки, при этом между жидкостью и клетками происходит постоянный обмен: в клетки поступают питательные вещества и кислород, а обратно - продукты обмена. Тканевая жидкость, содержащая продукты обмена, частично снова возвращается в кровь через стенки кровеносных капилляров. Одновременно часть тканевой жидкости поступает не в кровеносные, а в лимфатические капилляры и составляет лимфу. Процесс образования и оттока лимфы возрастает во время усиленной деятельности органов.
Таким образом, лимфатическая система является добавочной системой оттока, дополняющей функцию венозной системы. Значение лимфатической системы в обмене и циркуляции жидкости в организме велико: нарушение лимфооттока ведет к нарушению обмена веществ в тканях и возникновению отеков.
Необходимо отметить также значение лимфатической системы в процессе всасывания питательных веществ.
В лимфе, оттекающей от тонкой кишки, содержатся капельки жира, которые придают ей белый цвет (лимфа, оттекающая от других органов, обычно бесцветна). Поэтому лимфатические сосуды, по которым происходит лимфоотток от тонкой кишки, называются млечными.
Лимфатические сосуды в большом количестве имеются во всех органах. Система лимфатических сосудов начинается лимфатическими капиллярами, которые переходят в сосуды большего диаметра. Стенки лимфатических сосудов очень тонки и по своему микроскопическому строению напоминают стенки вен. Лимфатические сосуды, как и многие вены, снабжены клапанами. В органах лимфатические сосуды обычно образуют две сети: поверхностную и глубокую. Лимфа в отличие от крови течет только в одном направлении - из органов (но не в органы) и попадает в более крупные лимфатические сосуды, являющиеся общими для нескольких органов. Движение лимфы обусловлено сокращением стенок лимфатических сосудов и сокращением мышц, между которыми эти сосуды проходят.
Из всех лимфатических сосудов человеческого тела лимфа собирается в два самых крупных лимфатических сосуда - протоки: грудной лимфатический проток и правый лимфатический проток.
Грудной лимфатический проток (ductus thoracicus) начинается в брюшной полости расширением, носящим название лимфатической цистерны, затем через аортальное отверстие диафрагмы проходит к грудную полость в заднее средостение. Из грудной полости он переходит в область шеи слева и впадает в левый венозный угол, образованный соединением левой подключичнои и внутренней яремной вены. В грудной лимфатический проток лимфа оттекает от обеих нижних конечностей, органов и стенок малого таза, органов и стенок брюшной полости, левой половины головы, лица, шеи (рис. 120).
Правый лимфатический проток представляет собой короткий сосуд, находящийся в области шеи справа. Он впадает в правый венозный угол, образованный соединением правой подключичной и внутренней яремной вены. В правый лимфатический проток оттекает лимфа от правой половины грудной клетки, правой верхней конечности, правой половины головы, лица и шеи (см. рис. 120).
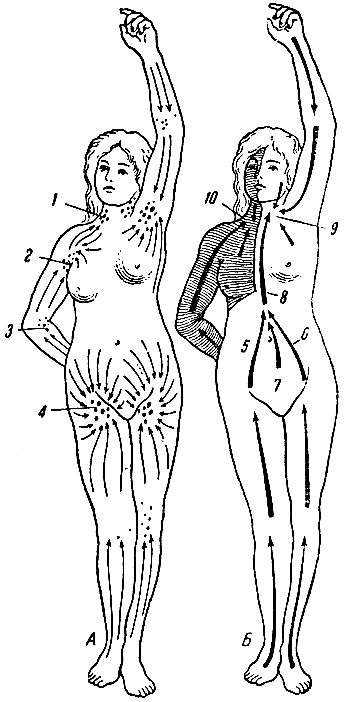
Рис. 120. А - схема расположения групп лимфатических узлов; Б - схематическое расположение областей, откуда собирается лимфа в грудной лимфатический проток и в правый лимфатический проток (область последнего заштрихована). 1 - шейные лимфатические узлы; 2 - подкрыльцовые узлы; 3 - локтевые узлы; 4 - паховые узлы; 5 - правый поясничный ствол; 6 - левый поясничный ствол; 7 - кишечный ствол; 8 - грудной лимфатический проток; 9 - место впадения грудного протока; 10 - место впадения правого лимфатического протока
Следует иметь в виду, что по лимфатическим сосудам вместе с лимфой могут распространяться болезнетворные микробы и частицы злокачественных опухолей.
На пути лимфатических сосудов в некоторых местах располагаются лимфатические узлы. По одним лимфатическим сосудам лимфа притекает к узлам (приносящие сосуды), по другим оттекает от них (относящие сосуды).
Лимфатические узлы (nodi lymphatici) представляют собой небольшие кругловатые или продолговатые тельца. Каждый узел имеет соединительнотканную оболочку, от которой внутрь отходят перекладины (рис. 121). Остов лимфатических узлов состоит из ретикулярной ткани. Между перекладинами узлов находятся фолликулы (узелки). В них происходит размножение лимфоцитов. Следовательно, лимфатические узлы являются кроветворными органами. Кроме того, они выполняют защитную функцию: в них могут задерживаться болезнетворные микробы (если они попадают в лимфатические сосуды). В таких случаях лимфатические узлы увеличиваются в размере, становятся более плотными и могут прощупываться.
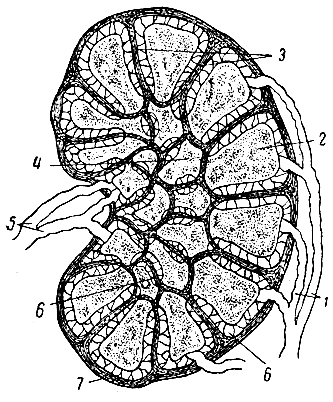
Рис. 121. Схема строения лимфатического узла. 1 - приносящие лимфатические сосуды; 2, 4 - фолликулы в веществе узла; 3 - перекладины; 5 - выносящие сосуды; 6 - лимфатические пространства (синусы) в узле; 7 - оболочка узла
Лимфатические узлы, как правило, располагаются группами. Лимфа от каждого органа или области тела оттекает в определенные лимфатические узлы. Они называются регионарными1 узлами. Такими узлами для лимфатических сосудов руки являются локтевые и подкрыльцовые лимфатические узлы, для сосудов ноги - подколенные и паховые. На шее имеются подчелюстные узлы, глубокие шейные (лежат по ходу внутренней яремной вены) и др. В грудной полости большое количество лимфатических узлов располагается у бифуркации трахеи и около ворот легкого. Много лимфатических сосудов находится в брюшной полости (в частности, в брыжейке кишечника), а также в полости таза.
1(От латинского слова regio - область.)
ПОИСК:
© ANFIZ.RU, 2011-2022
При использовании материалов сайта активная ссылка обязательна:
http://anfiz.ru/ 'Анатомия и физиология человека'
При использовании материалов сайта активная ссылка обязательна:
http://anfiz.ru/ 'Анатомия и физиология человека'